Así lo afirma el personal de la terapia intensiva del Hospital San Martín de La Plata, lugar donde se testimonió el trabajo sin descanso del personal de salud durante esta segunda ola de Covid, que ruega que las nuevas restricciones en el área metropolitana de Buenos Aires, surtan efecto.
Algunas cosas han cambiado: la morgue ya no está saturada (el protocolo para el retiro de cuerpos se aceitó), el personal de salud ya no teme enfermarse y morir (están todos vacunados dentro del Hospital), y los tratamientos ya no son extraños para nadie. Por lo demás, mucho de lo que vemos en el Hospital San Martin de La Plata se asemeja al peor momento de contagios por COVID del año pasado.
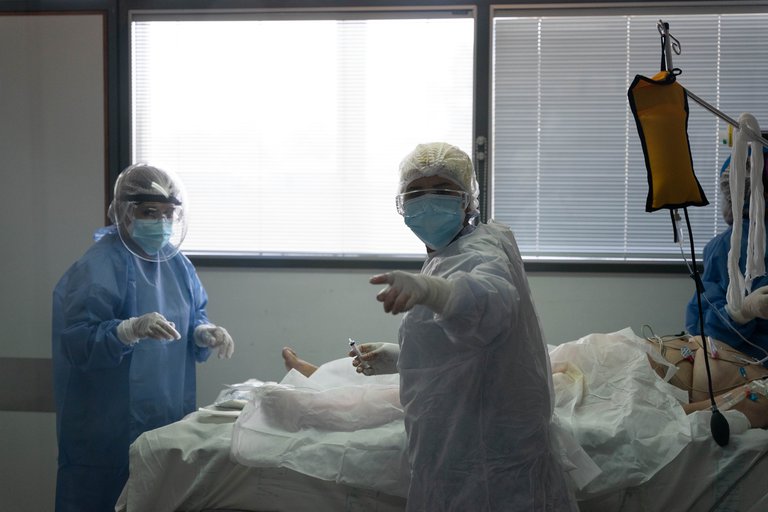
Sin embargo, hay una diferencia fundamental entre ese momento y este: aquel estrés que se vivía en la terapia había llegado paulatinamente, con un crecimiento de casos lento y estable. Esta vez, las UTI del hospital están igual de agitadas pero todo explotó en 10 días. Y ahora, mientras los vemos correr de un lado a otro, ya a nadie le divierte ver a un medio retratar su labor. Todos, todas, están concentrados en los pacientes, y tenemos poco tiempo para estar en la UTI COVID del hospital.
Hay, como el año pasado, 14 camas para cuidados intensivos de pacientes con COVID. Están todas ocupadas. A diferencia del año pasado -a diferencia de la primera ola- los pacientes con el virus pueblan todo el hospital. En la UTI general hay 5 pacientes con COVID En la Unidad Coronaria también hay pacientes COVID. En la guardia, en la terapia intermedia y en un nuevo pabellón habilitado también hay pacientes con COVID. A diferencia del año pasado, en el que estaban muy separados los pacientes COVID, en esta segunda ola no se pudo mantener el aislamiento por el aumento drástico de casos. Hace pocos días un paciente entró por un accidente de moto, se lo testeó por rutina y resultó ser COVID positivo asintomático. Los médicos dicen: todo da a pensar que hay muchos más casos de los que se cree.
Como en el 2020, esta vez también nos recibe Ana Laura González, Directora Asociada del Hospital. Se la ve más estresada que la otra vez, más atenta al teléfono. A poco de llegar de hecho ese teléfono suena. Le preguntan sin tienen cama para una derivación. Ella pregunta a un médico encargado de la UTI COVID. Se acaba de liberar una, le dicen, ella acepta el traslado. Pocos minutos después veremos cómo una paciente de la UTI Covid debe ser trasladada de urgencia a la sección de hemodinamia por un infarto. A otros de los médicos lo llamaron hace unos días para preguntarle si había alguna cama disponible en el Hospital porque una persona con una prepaga de las más caras no podía encontrar cama en clínicas privadas. El movimiento tanto médico como administrativo para organizar las camas es permanente.
-¿Cuál es la diferencia principal entre lo que experimentaron en la primera ola y lo que están viviendo en esta segunda?
-La diferencia es que la gente está en la calle, la comunidad sigue con sus actividades rutinarias. Y esto le ofrece al virus huésped para poder reproducirse, transmitir y aumentar el número de contagios. Sumado a la ocupación del sistema privado con patologías no COVID (que el año pasado no se encontraba internados en los hospitales y hoy sí). El sistema está más cerca de colapsar ahora que antes.
-¿Por qué sucede esto?
-Al empezar a aumentar rápidamente el número de contagios por días (de cinco mil a ocho mil, a diez mil, a quince mil, dieciseis, veinticuatro, veintisiete…), el 5% de la población que manifiesta formas severas y necesita un respirador o una cama crítica también siguió el ascenso. Y eso hizo que de golpe en el hospital pasáramos de tener poca ocupación de camas a en tres, cinco, siete días llenar el 90% de las camas. Hoy estamos en una ocupación del 90%, por momentos del 95%. Hasta ahora en ningún momento estuvimos al 100%, pero esto es gracias a operativo de derivación de la Provincia de Buenos Aires que se generó entre todos los efectores públicos y privados, y el SAME y los sistemas de emergencia privada.
-¿Te preocupa llegar al punto en que no puedan atender a todos y que tengan que elegir a quien atender? ¿Estamos lejos de eso?
-Me preocupa muchísimo. Creo que es la preocupación mayor de todos los que habitamos el sistema de salud. Porque es una situación muy difícil y no estamos lejos de estar en esa situación. Necesitamos que las medidas tengan efecto. Que bajen el número de contagios sistemáticamente. Es lo único que puede salvarnos del colapso sanitario.
La diferencia de estar vacunados
Casi la totalidad del personal del hospital está vacunado(los que no, son casos particulares de personas que no pueden ser vacunadas por diferentes motivos -y están con licencia en las casas-). “La diferencia con estar vacunados es espectacular, sobre todo porque hay más seguridad laboral. Si bien las normativas epidemiológicas siguen igual, el miedo a contagiarse y morirse o contraer una forma severa de la enfermedad bajó muchísimo”, dice Ana Laura.
Esa tranquilidad contrasta con la intranquilidad que sienten al ver el aumento de casos, no solo en sus formas severas. Todos los días se hacen en el Hospital San Martín más de cien testeos a gente que llega para hacerse la prueba de antígenos por síntomas, por contacto estrecho o por diferentes motivos. Los resultados (que se entregan dentro de la hora), son alarmantes: están teniendo una positividad del 70%. Es decir, de cada 100 personas que testean, cerca de 70 tienen COVID.
La ocupación de camas subió con la misma drasticidad. Antes del fin de semana largo de semana santa la terapia intensiva se llenó de golpe. “Hubo cinco ingresos un día, cinco ingresos al otro día, y así. Acá en la UTI Covid había dos o tres pacientes internados y de golpe estalló”, dice Ana Laura.
“Empezaron a caer otra vez pacientes con formas severas para ventilar y empezó a bajar un poco el rango etario. Fueron dos o tres días que llenamos todo, llenamos la otra terapia -que no era covid- con covid también. Y desde entonces ya pusimos operativas camas de la guardia, que también se llenó. Operativizamos también las camas de Unidad Coronaria, donde ahora la mitad son pacientes COVID y la mitad no (eso nunca había pasado). Y para los pacientes de cuidados intermedios que necesitan oxígeno habilitamos un sala del pabellón de cirugías que son 28 camas más. Y todo esto sucedió en 10 días”, explica.
Formas severas
Sahar Tal Benzecry tiene 41 años y es jefe de la UTI COVID del Hospital San Martín. Trabaja en el San Martín desde el 2009. Además (como casi todos los empleados de la salud), tiene dos trabajos más, uno de ellos en la Ciudad de Buenos Aires. El pluriempleo, a más de un año del comienzo de la pandemia, sigue siendo un flagelo para el personal de salud. Sin embargo, su humor no parece afectado por el cansancio. Es una persona activa, y hace poco tiempo está a cargo de la sala.
Juntos, recorremos cama por cama. “Este es un COVID clásico: un paciente de sesenta y pico de años, con algo de obesidad pero no mucho más, pero es particular para nosotros porque es el padre de uno de nuestros compañeros”, dice, emocionado, y sigue la recorrida. “Esta es una señora estuvo 48 horas boca abajo porque la respiración era muy mala y tuvimos que pronarla…”, dice. “Otra señora lamentablemente falleció hace poco”, dice después, cuando pasamos frente a otra cama. “La paciente que estaba acá es una señora grande que hoy aparte de tener COVID se infartó, entonces está en hemodinamia y en un rato la traerán nuevamente”, dice un rato después.
“Son todos casos graves, son neumonías graves que requieren de respirador, todos con altos requerimientos de drogas para mantenerlos en coma, con altos requerimientos de oxígeno para el respirador, a muchos hay que darlos vuelta -en posición prono- y es bastante engorroso, porque habla de la severidad del cuadro respiratorio. Es decir, todos los que están en la UTI están peleando por sus vidas”, concluye.
-¿Alguna vez en tu vida en el hospital viste una situación parecida a la que estamos viviendo hoy?
-No. Ni cerca. Lo más cerca que vimos fue en el 2009 la gripe H1N1, que nos asustó mucho. Fue cuando abrimos la terapia intermedia que se convirtió en intensiva pero nunca estuvo ni cerca de ser como lo que es esto.
-¿Esta segunda ola es más grave que la primera?
-Totalmente. Nunca en la primera ola estuvimos cerca de la saturación del sistema, ahora el sistema está estresadísimo. Estuvo estresadísimo también pero en la primera ola nunca tuvimos que decirle que no a nadie con el respirador o con el tratamiento. Hoy tampoco estamos en ese punto, pero estamos muy cerca si no empiezan a bajar los casos. Estamos muy cerca del colapso.
Las enfermeras en la sala no se detienen a escuchar ni a comentar nada en particular (como sí lo hacían el año pasado, más ávidas de ser escuchadas). Ahora todos parecen estar solamente preocupados por llevar adelante su tarea, como si no les diera el tiempo para distenderse nunca ni -mucho menos- para permitir relajarse.
“Hoy se descontroló todo porque la gente no mantiene los cuidados, pierde la distancia, se amucha en el transporte público… Se entiende por qué sucede, pero se descontroló”, dice Ana antes de despedirnos. Y deja un pedido: “Si yo tuviera que darle un mensaje a la comunidad hoy, le diría que no vamos a estar un año encerrados. Que miremos lo que pasa en los países del norte: tuvieron una segunda ola, se guardaron, volvieron a salir. Tuvieron una tercera ola, se guardaron, bajó, volvieron a salir. Ahora están enfrentando su cuarta ola. Son unas semanas de cierre, baja, y se vuelve a abrir. Es así. Así que eso, le diría que necesitamos detener la circulación. Sino, colapso inminente ya”. Fuente: Infobae

 Llegan hoy al país más dosis de vacunas para combatir la pandemia del coronavirus
Llegan hoy al país más dosis de vacunas para combatir la pandemia del coronavirus Coronavirus en Argentina: informaron 19.119 nuevos casos y 80 muertes en 24 horas
Coronavirus en Argentina: informaron 19.119 nuevos casos y 80 muertes en 24 horas






